
Se crede că diabetul se dezvoltă la cei care consumă multe dulciuri. De fapt, aceasta este o patologie mult mai complexă, care depinde doar parțial de nutriție și se poate dezvolta la orice persoană.
Diabetul zaharat: definiția bolii
Diabetul zaharat (DZ) este un grup de boli asociate cu tulburări metabolice. Persoanele cu diabet nu pot digera corect carbohidrații. Ca urmare, concentrația lor de glucoză (zahăr din sânge) crește semnificativ.
Glucoza este un tip de zahăr care servește ca principală sursă de energie a organismului.
Excesul de glucoză are un efect toxic și distruge pereții vaselor de sânge, fibrele nervoase și organele interne.
Diabetul zaharat se dezvoltă din diverse motive. Unele tipuri de boală sunt de origine genetică, în timp ce altele sunt legate de stilul de viață sau de factorii de mediu.
Numele bolii a fost dat de grecii antici. Tradus din greacă, διαβαίνω înseamnă „a trece prin", care se referă la simptomul principal al diabetului zaharat, poliuriei sau urinare frecventă. Din această cauză, o persoană pierde continuu lichid și se străduiește să-l reumple bând cât mai multă apă posibil.
Cu toate acestea, acest lucru nu este întotdeauna cazul. Unele forme de diabet se pot dezvolta asimptomatic pentru o lungă perioadă de timp sau se pot manifesta atât de ușor încât o persoană nici măcar nu observă că ceva a mers prost. Și chiar și cu evoluția tipică a bolii, trec adesea mulți ani înainte ca excesul de glucoză în sânge să ducă la dezvoltarea simptomelor bolii. Mai mult, în tot acest timp persoana se află într-o stare de hiperglicemie, iar la momentul diagnosticului are deja tulburări severe ireversibile ale rinichilor, vaselor de sânge, creierului, nervilor periferici și retinei.
Boala provoacă daune semnificative organismului. Fără tratament, excesul de glucoză poate duce la deteriorarea funcției rinichilor, a inimii și a celulelor nervoase. Dar astfel de complicații pot fi prevenite. Medicii moderni au suficiente medicamente și tehnici eficiente pentru tratarea diabetului.
Prevalența
În 2019, diabetul a fost cauza directă a 1, 5 milioane de decese în întreaga lume. Mai mult, în aproape jumătate din cazuri boala a fost fatală la persoanele sub 70 de ani. Cealaltă jumătate dintre pacienți au murit din cauza complicațiilor bolii: insuficiență renală, leziuni cardiace și vasculare.

Pe lângă oameni, animalele suferă și de diabet. De exemplu, câini și pisici.
Din 2000 până în 2019, rata mortalității din cauza diabetului zaharat în țările dezvoltate a crescut cu 3%, iar în țările cu venituri medii inferioare cu 13%. În același timp, probabilitatea decesului din cauza complicațiilor bolii la persoanele cu vârsta cuprinsă între 30 și 70 de ani a scăzut cu 22% la nivel mondial. Se crede că acest lucru se datorează diagnosticului îmbunătățit al diabetului și metodelor eficiente de prevenire precoce a complicațiilor acestuia.
Clasificarea diabetului
În țara noastră, folosim clasificarea diabetului zaharat aprobată de Organizația Mondială a Sănătății în 1999.
Diabet zaharat tip I
Cu acest tip de boală, pancreasul unei persoane produce puțin din hormonul insulină, care este necesar pentru transportul glucozei în celule. Ca urmare, glucoza care intră în sânge nu poate fi absorbită complet de celule, rămâne în vase, este transportată în țesuturi și le distruge treptat.
În funcție de cauza disfuncției pancreatice, diabetul de tip I este împărțit în două subtipuri: mediat imun și idiopatic.
Diabet zaharat mediat imunrezultatul distrugerii autoimune a celulelor pancreatice, din cauza căreia sistemul imunitar atacă în mod greșit propriul țesut sănătos. Diabetul începe de obicei în copilărie sau adolescență, dar se poate dezvolta la oameni de toate vârstele.
Diabetul mediat imun este adesea asociat cu alte tulburări autoimune, cum ar fi boala Graves, tiroidita Hashimoto, boala Addison, vitiligo sau anemia pernicioasă.
Diabetul zaharat de tip 1 se dezvoltă cel mai adesea la copii și adolescenți, deși poate apărea la orice vârstă.
Diabet zaharat idiopatic.O variantă rară a bolii. Astfel de pacienți nu prezintă semne de laborator de leziuni autoimune, dar se observă simptome de deficit absolut de insulină.
Diabet zaharat tip II
În acest caz, pancreasul produce suficientă insulină, dar celulele sunt insensibile, sau rezistente, la aceasta, deci nu pot absorbi glucoza și se acumulează în sânge.
În funcție de cauza principală, diabetul zaharat de tip II se împarte în diabet zaharat de tip II cu rezistență la insulină predominantă și deficiență relativă de insulină și diabet zaharat de tip II cu secreție predominantă afectată de insulină cu sau fără rezistență la insulină.
Alte tipuri specifice de diabet
Alte forme specifice ale bolii includ patologii cu o componentă genetică pronunțată, asociate cu boli infecțioase sau luarea anumitor medicamente și altele.
Defecte genetice în funcția celulelor β pancreaticeacele tipuri de boli în a căror dezvoltare este clar stabilită o genă defectuoasă.
Defecte genetice în acțiunea insulineidezvoltarea patologiei este asociată cu acțiunea periferică a insulinei, care este perturbată din cauza mutațiilor în gena receptorului de insulină.
Boli ale pancreasului exocrin.De exemplu, pancreatita cronică și alte patologii inflamatorii.
Endocrinopatiipatologii asociate cu secreția excesivă a altor hormoni, cum ar fi acromegalia, boala Cushing, hipertiroidismul.
Diabet zaharat indus de medicamente sau chimice, poate apărea în timpul administrării de substanțe hormonal active, agonişti α- și β-adrenergici, medicamente psihoactive, diuretice și chimioterapeutice.
Diabetul asociat cu boli infecțioase.De regulă, boala se dezvoltă din cauza infecțiilor virale (agenți patogeni: Coxsackie, rubeolă, virusuri Epstein Barr).
Forme neobișnuite de diabet mediat imunologic.De exemplu, sindromul de imobilitate și rigiditate, lupus eritematos sistemic.
Alte sindroame genetice, uneori combinat cu diabet.
Diabet zaharat gestațional
Apare mai întâi în timpul sarcinii și se caracterizează printr-o scădere a sensibilității celulelor la glucoză. Se crede că boala se dezvoltă din cauza unui dezechilibru al hormonilor. După naștere, starea revine la normal sau se poate dezvolta în diabet de tip II.
Cauzele diabetului
Diabetul zaharat se dezvoltă din diverse motive, inclusiv tulburări genetice și autoimune, boli pancreatice cronice și obiceiuri alimentare.
Cauze comune ale diabetului:
- o defecțiune a sistemului imunitar, din cauza căreia atacă celulele pancreatice;
- tulburări genetice care afectează sensibilitatea țesuturilor la glucoză, modifică funcționarea pancreasului și reduc sau opresc complet sinteza de insulină necesară pentru absorbția glucozei;
- infecții virale Virușii Coxsackie, rubeola, Epstein Barr, retrovirusurile pot pătrunde în celulele pancreasului și pot distruge organul;
- boli cronice care afectează pancreasul, fibroza chistică, pancreatita, hemocromatoza;
- boli endocrine sindromul Cushing, acromegalie;
- toxine (de exemplu, rodenticide, care sunt folosite pentru a ucide rozătoare, metale grele, nitrați);
- obiceiurile alimentare excesul de grăsimi și carbohidrați simpli din dietă pot duce la obezitate și scăderea sensibilității celulelor la insulină;
- medicamente, unele medicamente hormonale (în special, glucocorticosteroizi), anumite medicamente pentru tratamentul bolilor inimii și ale sistemului nervos, preparate din vitaminele B (dacă sunt consumate în exces).
Factori de risc pentru diabet
În funcție de tipul de diabet, factorii de risc pentru boală diferă.
Factori de risc pentru diabetul de tip I:
- ereditatea - probabilitatea de a se îmbolnăvi este mai mare dacă rudele de sânge au diabet;
- Unele infecții virale (de exemplu, rubeola, mononucleoza infecțioasă) pot declanșa o reacție autoimună în organism, determinând sistemul imunitar să atace celulele pancreatice.

Excesul de greutate nu cauzează diabet de tip I, dar crește riscul de a dezvolta diabet de tip II.
Cei mai frecventi factori de risc pentru diabetul zaharat de tip II, care nu sunt direct legati de cresterea glicemiei: excesul de greutate, sedentarismul, sarcina etc.
În timpul activității fizice, glucoza este descompusă în mod activ pentru a produce energie substanțele furnizate cu alimente, precum și rezervele proprii de grăsime ale corpului; Odată cu obezitatea, volumul și, în consecință, aria membranelor de grăsime și a altor celule care conțin incluziuni lipidice crește, densitatea relativă a receptorilor de insulină pe unitate de suprafață scade, ca urmare, celulele devin mai puțin sensibile la insulină și absorb. glucoza mai rau.
Factori de risc pentru diabetul zaharat de tip II:
- excesul de greutate și obezitatea;
- un stil de viață sedentar (fără activitate fizică, glucoza este descompusă mai lent, astfel încât celulele pot deveni mai puțin sensibile la insulină);
- diabet zaharat la rudele de sânge;
- vârsta peste 45 de ani;
- prediabetul este o afecțiune în care nivelul de glucoză din sânge rămâne la limita superioară a normalului pentru o perioadă lungă de timp. Se spune că prediabetul este prezent dacă analiza arată valori de la 5, 6 la 6, 9 mmol/l;
- diabet zaharat în timpul sarcinii (diabet gestațional);
- nașterea unui copil cu o greutate mai mare de 4 kg;
- depresie;
- boli cardiovasculare;
- hipertensiune arterială (presiune peste 140/90 mm Hg);
- niveluri ridicate de colesterol „rău" de înaltă densitate (mai mult de 0, 9 mmol/l) și trigliceride (mai mult de 2, 82 mmol/l);
- sindromul ovarului polichistic.
Simptomele diabetului zaharat
Diabetul zaharat de tip I se manifestă de obicei ca simptome pronunțate și alte tipuri de boală se pot dezvolta neobservate pentru o lungă perioadă de timp.
Simptome comune ale diabetului zaharat:
- sete puternică;
- slăbiciune;
- Urinare frecventa;
- enurezis la copiii care nu au udat patul înainte;
- pierdere bruscă în greutate fără un motiv aparent;
- senzație constantă de foame;
- infecții frecvente ale tractului urinar sau infecții fungice.
Separat, există așa-numitele simptome secundare ale diabetului zaharat, care apar în stadiile ulterioare ale bolii și semnalează complicații.
Simptome secundare ale diabetului zaharat:
- piele iritata;
- greaţă;
- vărsături;
- durere abdominală;
- gură uscată;
- slabiciune musculara;
- vedere neclara;
- răni care se vindecă slab;
- amorțeală la degete de la mâini sau de la picioare;
- acanthosis nigricans întunecarea pielii de pe gât, axile, coate și genunchi;
- petele pigmentare dermopatie diabetică cu atrofie și peeling ale pielii, situate pe coturile extremităților inferioare, apar adesea din cauza vindecării slabe a rănilor picioarelor;
- vezicule de pemfigus diabetic pe extremitățile inferioare, cu dimensiuni de la câțiva milimetri până la câțiva centimetri. Cel mai adesea apar la pacienții vârstnici cu diabet zaharat pe termen lung;
- durere de cap;
- miros de acetonă din gură.
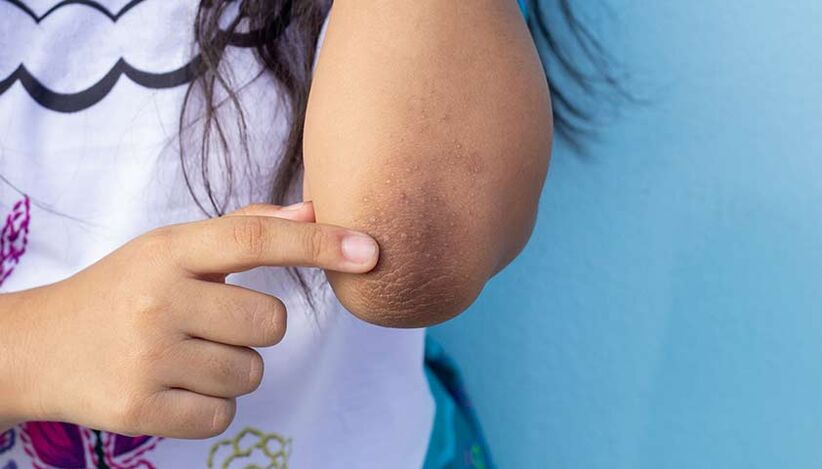
Acanthosis nigricans, sau întunecarea pielii de pe gât, genunchi, coate și axile, poate fi un semn de diabet.
Complicațiile diabetului
Complicațiile se dezvoltă de obicei la pacienții cu diabet zaharat avansat și includ retinopatie, nefropatie și polineuropatie.
Distrugerea vaselor mari duce la ateroscleroză, infarct miocardic, accident vascular cerebral și encefalopatie.
Monitorizarea constantă a glicemiei și administrarea de medicamente pentru a scădea nivelul acesteia poate preveni sau întârzia complicațiile ireversibile ale diabetului.
În plus, regenerarea vaselor mici este perturbată. Din această cauză, rănile de pe corp nu se vindecă bine. Deci, chiar și o tăietură mică se poate transforma într-un ulcer profund purpurant.
Comă diabetică
Coma diabetică este o complicație a diabetului asociată cu niveluri prea mari sau, dimpotrivă, scăzute ale zahărului din sânge.
În funcție de concentrația de glucoză din sânge, coma diabetică este împărțită în două tipuri: hipoglicemică (asociată cu scăderea nivelului zahărului) și hiperglicemică (cauzată de creșterea nivelului acesteia).
Comă hipoglicemicăapare de obicei la persoanele cu diabet care urmează terapie cu insulină.
Cauza unei astfel de comei este excesul de insulină, care împiedică organismul să ridice nivelul de glucoză din sânge la niveluri normale. Acest lucru se întâmplă adesea atunci când doza de insulină este calculată incorect sau dieta este întreruptă, în care cantitatea de insulină administrată nu corespunde cu porția de carbohidrați din alimentele consumate.
Precursori ai comei hipoglicemice:
- tremurând în trup,
- frisoane,
- ameţeală,
- nervozitate sau anxietate
- foame severă
- greaţă,
- vedere încețoșată,
- tulburări ale ritmului cardiac.
„Regula 15" pentru a opri hipoglicemia în diabet:
Dacă nivelul de „zahăr" este redus, ar trebui să consumați 15 g de carbohidrați rapidi (beți suc, luați o tabletă de glucoză) și măsurați glicemia după 15 minute. Dacă nivelul său este scăzut, mănâncă încă 15 g de carbohidrați rapizi. Repetați acești pași până când zahărul crește la cel puțin 3, 9 mmol/l.
În cazuri rare, scăderea zahărului din sânge poate provoca o persoană să leșine. Într-o astfel de situație, are nevoie de o injecție urgentă a hormonului glucagon, care este efectuată de un lucrător de ambulanță.
Unii oameni cred în mod eronat că o persoană aflată în comă hipoglicemică trebuie să i se toarne un lichid dulce în gură. Cu toate acestea, acesta nu este cazul și este plin de asfixie (sufocare).
Comă hiperglicemicăînsoțită de o lipsă acută de insulină, care poate fi cauzată de stres sever sau de o doză insuficientă de insulină după mese.

Se spune că hiperglicemia periculoasă apare dacă nivelul glucozei din sânge depășește 13, 9 mmol/L.
Simptomele hiperglicemiei:
- sete puternică
- Urinare frecventa,
- oboseală extremă
- vedere încețoșată,
- miros de acetonă sau respirație fructată,
- greață și vărsături,
- durere abdominală,
- respirație rapidă.
Dacă apar astfel de simptome, ar trebui să vă așezați cât mai curând posibil, să cereți altora să cheme o ambulanță sau să sunați singur o ambulanță.
Diagnosticul diabetului zaharat
Dacă o persoană are simptome de creștere a concentrației de zahăr din sânge: sete constantă, urinare frecventă, slăbiciune generală, vedere încețoșată, amorțeală la nivelul membrelor, ar trebui să consultați un medic generalist cât mai curând posibil.
Dar cel mai adesea, diabetul zaharat se dezvoltă asimptomatic, de aceea se recomandă ca toate persoanele să fie supuse unui test de screening o dată pe an pentru a depista boala în stadiile incipiente și pentru a preveni dezvoltarea complicațiilor.
Ce medic ar trebui să mă adresez dacă suspectez diabet zaharat?
De regulă, oamenii apelează mai întâi la un medic generalist. Dacă se suspectează diabet, îi trimite la un specialist de specialitate care tratează patologii metabolice, un endocrinolog.
În timpul consultării, medicul va efectua un sondaj și o examinare, iar pentru a confirma diagnosticul și a determina severitatea diabetului, va prescrie teste de laborator și instrumentale.
Inspecţie
Dacă se suspectează diabet, medicul va clarifica istoricul medical: cazuri de boală la rudele de sânge, patologii cronice ale pancreasului, stil de viață, boli infecțioase recente.
Nu există semne specifice de diabet care să poată fi detectate în timpul examinării.
În timpul examinării, medicul va evalua și starea pielii: cu diabet zaharat, pe ea pot apărea zone întunecate de acanthosis nigricans. În plus, un specialist poate efectua un test rapid de glucoză. Depășirea valorilor normale este un motiv pentru o examinare aprofundată.
Metode de cercetare de laborator
Pentru diagnostic, este prescris un test de glicemie. Nivelul său ridicat împreună cu simptomele caracteristice precum setea constantă, urinarea frecventă, bolile infecțioase frecvente este un semn clar al diabetului.
Concentrația de glucoză din sânge este măsurată folosind unul dintre următoarele teste: testul glicemiei a jeun și postprandial, nivelul hemoglobinei glicate (HbA1c), care reflectă nivelul mediu de zahăr din sânge în ultimele 3 luni.
Un nivel de HbA1c de cel mult 6, 0% (42 mmol/l), un nivel de glucoză de cel mult 5, 5 mmol/l este considerat normal.
Pentru a face un diagnostic precis, studiul este efectuat de cel puțin două ori în zile diferite. Dacă rezultatele sunt ambigue, se efectuează un test de toleranță la glucoză, care permite identificarea sensibilității celulare afectate la glucoză.
În plus, medicul dumneavoastră poate comanda teste suplimentare pentru a distinge diabetul de tip 1 de diabetul de tip 2: un test de autoanticorpi și un test de urină cu corpuri cetonice.
Anticorpii sunt de obicei prezenți la persoanele cu diabet de tip I și corpi cetonici cu diabet de tip II.
Pentru a evalua sensibilitatea celulelor la insulină, medicul poate comanda un test pentru a calcula indicele HOMA-IR (Evaluarea modelului de homeostazie a rezistenței la insulină), care ia în considerare nivelul de glucoză și insulină din sânge.
Dacă sunt suspectate forme ereditare de diabet, experții pot recomanda testarea genetică pentru a identifica mutațiile asociate cu formele ereditare de diabet zaharat și intoleranța la glucoză.
Metode instrumentale de cercetare
Examinările instrumentale ajută la identificarea complicațiilor diabetului: afectarea retinei, afectarea inimii, a vaselor de sânge, a rinichilor și a tulburărilor de conducere nervoasă.
Este prescrisă o examinare cu ultrasunete a organelor interne pentru a evalua starea rinichilor și a pancreasului. În plus, medicul poate trimite pacientul pentru un ECG pentru a detecta anomalii ale inimii.
Pentru a diagnostica tulburările de vedere, va trebui să consultați un oftalmolog. În timpul unui examen oftalmologic, medicul evaluează starea retinei și examinează corneea printr-o lampă cu fantă sau folosind un oftalmoscop.
Tratamentul diabetului zaharat
Nu există leac pentru diabet. Terapia are ca scop menținerea unor niveluri acceptabile de glucoză din sânge și prevenirea complicațiilor bolii.
Persoanele diagnosticate cu diabet trebuie să-și măsoare în mod regulat nivelul de glucoză din sânge, să-și injecteze insulină pentru diabetul de tip 1 sau să ia tablete pentru diabetul de tip 2 sau să-și injecteze insulină pentru a controla nivelul zahărului din sânge.
Pentru a preveni complicațiile bolii, medicul dumneavoastră vă poate recomanda alte medicamente. De exemplu, medicamentele pentru controlul tensiunii arteriale, subțierea sângelui și prevenirea bolilor cardiovasculare, precum și medicamentele care scad colesterolul din sânge.
Monitorizarea nivelului de glucoză din sânge
Pentru monitorizarea nivelului de glucoză din sânge se folosesc glucometre clasice și sisteme moderne de monitorizare continuă.
Un glucometru este un dispozitiv echipat cu un ac subțire. O persoană își înțeapă degetul cu el și picura sânge pe o bandă de testare specială. Glucometrul arată imediat rezultatul.
Sistemele de monitorizare sunt senzori care sunt instalați pe umăr, stomac sau picior. Acești senzori monitorizează constant nivelul de glucoză din sânge. Datele de pe dispozitiv sunt descărcate automat pe un monitor special sau într-o aplicație de pe telefon. Astfel de dispozitive pot semnala creșteri ale glicemiei, pot trasa curbele de glucoză pe perioade de timp, pot trimite informații medicului dumneavoastră și chiar pot face recomandări privind măsurile de urgență și de rutină și necesitatea de a schimba tacticile de tratament al diabetului.
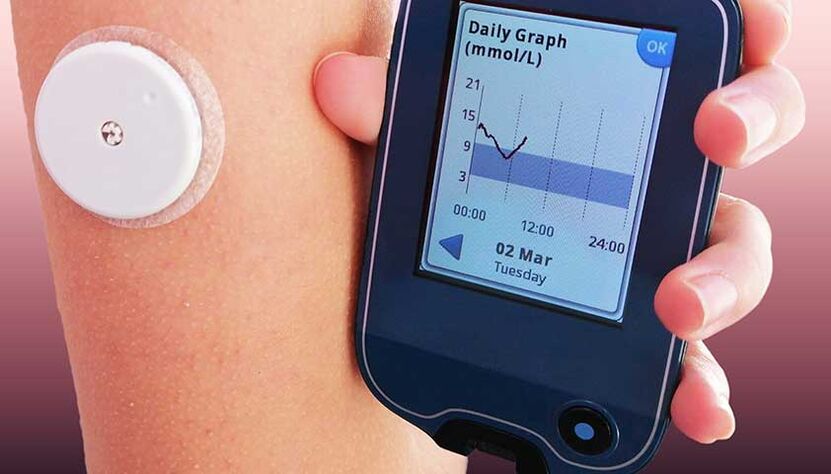
Purtarea sistemului de monitorizare nu doare nu se simte pe corp.
Dieta pentru diabet
Nu există o dietă specială pentru persoanele cu diabet, dar este important ca persoanele cu acest diagnostic să numere cantitatea de carbohidrați pe care o consumă în fiecare zi și să țină un jurnal alimentar.
Numărarea carbohidraților
Carbohidrații afectează cel mai mult nivelul zahărului din sânge, așa că este important ca persoanele cu diabet să nu le elimine, ci să le numere.
Numărarea carbohidraților este baza dietei pentru persoanele cu diabet care urmează terapie cu insulină. Pentru a face acest lucru, utilizați unitatea de pâine cu parametri universali (XE).
1 XE corespunde aproximativ 15 g de carbohidrați neți sau 20–25 g pâine și crește nivelul de glucoză din sânge cu o medie de 2, 77 mmol/l. Pentru a absorbi o astfel de cantitate de glucoză, este necesară o doză de insulină de 1, 4 unități.
Cantitatea de carbohidrați din dieta unei persoane cu diabet de tip I, în medie, nu trebuie să depășească 17 unități de pâine pe zi.
Cantitatea de carbohidrați pe care o poate tolera în mod normal o persoană cu diabet zaharat variază de la o persoană la alta și depinde de greutatea, nivelul de activitate fizică, necesarul zilnic de calorii și modul în care organismul metabolizează carbohidrații.
Puteți calcula cantitatea necesară de carbohidrați pe zi cu un nutriționist sau medicul dumneavoastră. După transformarea carbohidraților pe care îi consumați în unități de pâine, medicul dumneavoastră vă va ajuta să determinați cantitatea de insulină care va fi necesară pentru a absorbi glucoza. În timp, o persoană va învăța să calculeze singur acest lucru.
În plus, există și alte recomandări alimentare pentru persoanele cu diabet:
- limitați aportul caloric al tuturor pacienților supraponderali;
- minimizați conținutul de grăsimi (în primul rând de origine animală) și zaharuri din alimente;
- consuma carbohidrati in principal din legume, cereale integrale si produse lactate;
- excludeți sau limitați consumul de băuturi alcoolice (nu mai mult de 1 unitate convențională pentru femei și 2 unități convenționale pentru bărbați pe zi).
Prognoza și prevenirea diabetului zaharat
Diabetul zaharat este o boală cronică care nu poate fi complet vindecată. Dar medicamentele și schimbările mai sănătoase ale stilului de viață ajută la evitarea complicațiilor și încetinește progresia bolii.
Fără tratament, prognosticul diabetului zaharat este nefavorabil: o persoană poate muri din cauza leziunilor sistemului cardiovascular.
Modalități de prevenire a diabetului:
- activitate fizică regulată;
- dietă variată, cu suficiente fibre, proteine, grăsimi și carbohidrați;
- controlul sănătos al greutății;
- reducerea consumului de alcool;
- renuntarea la alcool si fumat.
Nutriție pentru prevenirea diabetului zaharat de tip II
O parte importantă a prevenirii diabetului de tip II este o dietă sănătoasă și variată. Principiul sau metoda unei farfurii sănătoase a fost dezvoltat în acest scop.
Metoda farfurii sănătoase împarte alimentele în cinci grupe principale: fructe și legume, carbohidrați cu eliberare lentă, lactate, proteine și grăsimi. Puteți combina aceste grupuri folosind o farfurie obișnuită. Fructele și legumele ar trebui să constituie o treime sau jumătate din el. Reduceți carbohidrații cu o treime sau puțin mai mult. Partea rămasă este ocupată de produse lactate, puțin mai multe alimente proteice și o mică parte de grăsimi.

Mâncați după principiul unei farfurii sănătoase: jumătate sunt fibre, ⅓ carbohidrați lenți, restul alimente proteice.
În plus, trebuie respectate și alte principii importante ale alimentației sănătoase:
- bea în funcție de sete;
- mâncați mai puțină sare, nu mai mult de o linguriță (5-6 g) pe zi;
- limitați consumul de grăsimi trans (care se găsesc în multe produse fast-food preparate și procesate, prăjituri și produse de patiserie);
- reduceți consumul de grăsimi saturate (care se găsesc în produse de patiserie dulci, carne grasă, cârnați, unt și untură);
- mâncați mai puțin zahăr, nu mai mult de 7 lingurițe (30 g) pe zi.
























